预约演示
更新于:2025-10-03
Timolumab
替莫鲁单抗
更新于:2025-10-03
概要
基本信息
在研机构 |
非在研机构 |
权益机构- |
最高研发阶段临床2期 |
首次获批日期- |
最高研发阶段(中国)- |
特殊审评- |
登录后查看时间轴
结构/序列
Sequence Code 319922099H

来源: *****
Sequence Code 319922100L

来源: *****
关联
3
项与 替莫鲁单抗 相关的临床试验NCT02239211
A Single Arm, Two-stage, Multi-centre, Phase II Clinical Trial Investigating the Safety and Activity of the Use of BTT1023 Targeting Vascular Adhesion Protein (VAP-1), in the Treatment of Patients With Primary Sclerosing Cholangitis (PSC).
This is a phase II study to determine the safety and preliminary efficacy of a human monoclonal antibody (BTT1023) which targets the vascular adhesion protein (VAP-1) and its use in the treatment of patients with primary sclerosing cholangitis (PSC).
开始日期2015-09-08 |
申办/合作机构 |
NCT00871598
A Multiple Ascending Dose Study to Assess the Safety and Pharmacokinetics of Repeated Intravenous Doses of BTT-1023 in Patients With Plaque Psoriasis - a Double-blind Randomized Placebo-controlled Sequential Group Trial
Patients with plaque psoriasis will be enrolled. They will be dosed with repeated intravenous doses of BTT-1023 or placebo. During the trial, the safety of the treatments and the pharmacokinetics of BTT-1023 will be assessed. The patient allocation to treatment groups will occur at random, and the actual treatment will not be revealed to the investigator or to the patient during the trial.
开始日期2009-03-01 |
申办/合作机构 |
NCT00851240
A Multiple Ascending Dose Study to Assess the Safety and Pharmacokinetics of Repeated Intravenous Doses of BTT-1023 in Patients With Rheumatoid Arthritis - a Double-blind Randomized Placebo-controlled Sequential Group Trial
Patients with adult-onset rheumatoid arthritis will be enrolled. They will be dosed with repeated intravenous doses of BTT-1023 or placebo. During the trial, the safety of the treatments and the pharmacokinetics of BTT-1023 will be assessed. The patient allocation to treatment groups will occur at random, and the actual treatment will not be revealed to the investigator or to the patient during the trial.
开始日期2009-02-01 |
申办/合作机构 |
100 项与 替莫鲁单抗 相关的临床结果
登录后查看更多信息
100 项与 替莫鲁单抗 相关的转化医学
登录后查看更多信息
100 项与 替莫鲁单抗 相关的专利(医药)
登录后查看更多信息
3
项与 替莫鲁单抗 相关的文献(医药)2017-06-01·BMJ open4区 · 医学
Investigating the safety and activity of the use of BTT1023 (Timolumab), in the treatment of patients with primary sclerosing cholangitis (BUTEO): A single-arm, two-stage, open-label, multi-centre, phase II clinical trial protocol
4区 · 医学
ArticleOA
作者: Rowe, Anna ; Hirschfield, Gideon M ; Barton, Darren ; Desai, Amisha ; Wilkhu, Manpreet ; Weston, Chris ; Kirkham, Amanda ; Llewellyn, Laura ; Fox, Richard P ; Chen, Yung-Yi ; Athwal, Amrita ; Arndtz, Katherine ; Adams, David H ; Corrigan, Margaret
Introduction:
Primary sclerosing cholangitis (PSC) is a progressive inflammatory liver disease characterised by relentless liver fibrosis and a high unmet need for new therapies. Preventing fibrosis represents an important area of interest in the development of vital new drugs. Vascular adhesion protein-1 (VAP-1) drives inflammation in liver disease, and provision of an antibody against VAP-1 blunts fibrosis in murine models of liver injury.
Methods and analysis:
BUTEO is a single-arm, two-stage, open-label, multi-centre, phase II clinical trial. Up to 59 patients will receive treatment with anti-VAP monoclonal antibody, BTT1023, over a 78-day treatment period. Adults with PSC and a serum alkaline phosphatase (ALP) of at least 1.5 times the upper limit of normal will be included. Our primary outcome measure is a reduction in ALP by >25% from baseline to Day 99. Secondary outcome measures include safety and tolerability, changes pre therapy/post therapy in circulating serum VAP-1 as well as imaging findings. The first patient participant was recruited on 08 September 2015.
Ethics and dissemination:
This protocol has been approved by the Research Ethics Committee (REC, reference 14/EM/1272). The first REC approval date was 06 January 2015 with three subsequent approved amendments. This article refers to protocol V3.0, dated 16 March 2016. Results will be disseminated via peer-reviewed publication and presentation at international conferences.
Trial registration:
The trial is registered with the European Medicines agency (EudraCT: 2014-002393-37), the National Institute for Health Research (Portfolio ID: 18051) and ISRCTN: 11233255. The clinicaltrials.gov identifier isNCT02239211. Pre-results.
2013-08-01·Journal of nuclear medicine : official publication, Society of Nuclear Medicine1区 · 医学
Preclinical Evaluation of a Radioiodinated Fully Human Antibody for In Vivo Imaging of Vascular Adhesion Protein-1–Positive Vasculature in Inflammation
1区 · 医学
Article
作者: Antti Mali ; Jani Vainio ; Sirpa Jalkanen ; Anu Autio ; Sami Suilamo ; Tommi Noponen ; Tiina Saanijoki ; Mika Teräs ; Anne Roivainen ; Pauliina Luoto ; Petri J. Vainio ; Helena Ahtinen
METHODS:
Rabbits were intravenously injected with radioiodinated BTT-1023. Distribution and pharmacokinetics were assessed by PET/CT up to 72 h after injection. Human radiation dose estimates for (124)I-BTT-1023 were extrapolated. Additionally, rabbits with chemically induced synovitis were imaged with (123)I-BTT-1023 SPECT/CT.
RESULTS:
Radioiodinated BTT-1023 cleared rapidly from blood circulation and distributed to liver and thyroid. Inflamed joints were delineated by SPECT/CT. The estimated human effective dose due to (124)I-BTT-1023 was 0.55 mSv/MBq, if blockage of thyroid uptake is assumed.
CONCLUSION:
The radioiodinated BTT-1023 was able to detect mild inflammation in vivo. Clinical (124)I-BTT-1023 PET studies with injected radioactivity of 0.5-0.7 MBq/kg may be justified.
Hepatology communications
Vascular adhesion protein-1 blockade in primary sclerosing cholangitis: Open-label, multicenter, single-arm, phase II trial
Article
作者: Hirschfield, Gideon M. ; Fox, Richard ; Rowe, Anna ; Thorburn, Douglas ; Lax, Siân ; Hull, Diana ; Adams, David H. ; Chen, Yung-Yi ; Kallio, Antero ; Bhandal, Khushpreet ; Barnes, Eleanor ; Olsen, Kathryn ; Woodward, Paul ; Kirkham, Amanda ; Newsome, Philip ; Aithal, Guruprasad P. ; Weston, Chris J. ; Homer, Victoria ; Smith, David J. ; Douglas-Pugh, Jessica ; Arndtz, Katherine
Background::
Primary sclerosing cholangitis is a progressive inflammatory liver disease characterized by biliary and liver fibrosis. Vascular adhesion protein-1 (VAP-1) is important in the inflammatory process driving liver fibrosis. We evaluated the safety and efficacy of VAP-1 blockade with a monoclonal antibody (timolumab, BTT1023) in patients with primary sclerosing cholangitis.
Methods::
BUTEO was a prospective, single-arm, open-label, multicenter, phase II trial, conducted in 6 centers in the United Kingdom. Patients with primary sclerosing cholangitis aged 18–75 years had an alkaline phosphatase value of >1.5 times the upper limit of normal. The dose-confirmatory stage aimed to confirm the safety of timolumab through the incidence of dose-limiting toxicity and sufficient trough levels of circulating antibody to block VAP-1 function. The primary outcome of the dose-expansion portion of the trial was patient’s response to timolumab at day 99, as measured by a reduction in serum alkaline phosphatase by 25% or more from baseline to day 99.
Results::
Twenty-three patients were recruited: 7 into the initial dose-confirmatory stage and a further 16 into an expansion stage. Timolumab (8 mg/kg) was confirmed to be safe for the duration of administration with sufficient circulating levels. Only 2 of the 18 evaluable patients (11.1%) achieved a reduction in alkaline phosphatase levels of 25% or more, and both the proportion of circulating inflammatory cell populations and biomarkers of fibrosis remained unchanged from baseline.
Conclusions::
The BUTEO trial confirmed 8 mg/kg timolumab had no short-term safety signals and resulted in sufficient circulating levels of VAP-1 blocking timolumab. However, the trial was stopped after an interim assessment due to a lack of efficacy as determined by no significant change in serum liver tests.
4
项与 替莫鲁单抗 相关的新闻(医药)2024-05-20
·生物谷
本文研究结果表明,8 mg/kg剂量的替莫鲁单抗并没有短期的安全信号,且会导致足够的循环水平的VAP-1来阻断替莫鲁单抗。
原发性硬化性胆管炎(PSC,primary sclerosing cholangitis)是一种以胆道和肝脏纤维化为特征的进行性炎性肝脏疾病,血管粘附蛋白-1(VAP-1,Vascular adhesion protein-1)在驱动肝脏纤维化的炎性过程中发挥着重要作用。近日,一篇发表在国际杂志Hepatology Communications上题为“Vascular adhesion protein-1 blockade in primary sclerosing cholangitis: Open-label, multicenter, single-arm, phase II trial”的研究报告中,来自伯明翰大学等机构的科学家们通过研究调查了靶向作用一种引起肝脏炎症和纤维化的特殊分子或能帮助治疗PSC患者。
PSC是一种目前并没有有效疗法的让患者衰弱的肝脏疾病,这项研究强调了如何利用治疗性制剂替莫鲁单抗(timolumab)来安全阻断VAP-1分子,且不会让患者产生明显的不良副作用。然而,这也不会引起碱性磷酸酶(ALP,alkaline phosphatase,一种与肝脏疾病相关的酶类)水平发生显著改变,这意味着由于缺乏疗效从而会让试验终止。
尽管如此,研究人员仍然对VAP-1作为炎性疾病靶点的潜力充满了希望,这也要归功于此前研究人员进行研究所获得的数据,他们认为这些研究发现或能帮助指导未来聚焦这种蛋白质分子的深入研究。研究者Weston说道,鉴于在其它临床前研究模型中所获得的大量证据,我们相信,VAP-1仍然是炎症和纤维化疾病的可行靶点,同时使用已经开发的VAP-1小分子抑制剂或能提供一种靶向作用VAP-1的替代手段。
相关研究发现或能帮助指导科学家们在肝脏和其它炎症和纤维化部位使用单一疗法会与VAP-1进行联合治疗。原发性硬化性胆管炎是一种让患者非常衰弱的慢性疾病,其常常会影响工作年龄的人群。关键在于研究人员需要后期继续调查这种疾病,找到其发病原因和潜在的治疗方法,并开发有效的疗法来改善英国乃至全球患者的生活质量。
原发性硬化性胆管炎是一种进行性的炎性肝脏疾病,患者机体的免疫系统会攻击自身的肝脏,其也会影响所有年龄段的人群,通常与炎性肠病发生直接相关。综上,本文研究结果表明,8 mg/kg剂量的替莫鲁单抗并没有短期的安全信号,且会导致足够的循环水平的VAP-1来阻断替莫鲁单抗;然而,由于受试者的血清肝脏试验结果并无显著变化且缺乏疗效,因此该试验在中期评估后停止了。(生物谷Bioon.com)
参考文献:
Hirschfield,Gideon M,Arndtz, Katherine,Kirkham, Amanda, et al. Vascular adhesion protein-1 blockade in primary sclerosing cholangitis: Open-label, multicenter, single-arm, phase II trial, Hepatology Communications (2024). DOI: 10.1097/HC9.0000000000000426
内容来源于网络,如有侵权,请联系删除。
临床结果临床研究
2021-02-21
▲速抢免费参会名额 | 大湾区(广州)生物医药创新者峰会
本文为系列文章《胆汁淤积性肝病的新药研发》的第一篇。本系列文章旨在根据已发表的文献资料,介绍胆汁淤积性肝病的新药研发。本系列关注的胆汁淤积性肝病主要包括:原发性硬化性胆管炎(primary sclerosing cholangitis,PSC)和原发性胆汁胆管炎(primary biliary cholangitis,PBC),等。本篇初步介绍原发性硬化性胆管炎(PSC)的相关内容。希望起到抛砖引玉的目的,引发更多的相关讨论,交流和研究。
1. 导论
原发性硬化性胆管炎(primary sclerosing cholangitis,PSC)是一种特发性,异质性,胆汁淤积性肝病,其特征是持续性,渐进性,胆道炎症和纤维化。目前没有有效的药物治疗方法。受PSC影响的患者可能最终会出现需要肝移植的晚期肝病。
PSC的病因和发病机制尚不清楚,尽管普遍认为遗传和环境危险因素都导致疾病的发生,及其进展和预后。PSC与IBD(inflammatory bowel disease/IBD,70%至80%的患者同时患有这两种疾病)有强烈的相关关系,是结肠癌(colon cancer),胆管癌(bile-duct cancer)和胆囊癌(gallbladder cancer)的危险因素。
本文将介绍和讨论了PSC的临床特征。并总结了目前对其发病机制的理解,如何应对,以及与其治疗和护理相关的挑战和机遇。
2. 患者的人口统计学和流行病学特征
大约60%的PSC患者是男性,诊断时中位年龄为41岁。发病率(incidence)从每年每10万人0至1.3例,流行率(prevalence)从每10万人0至16.2例。来自北欧的研究表明,发病率和流行率都在增加。目前尚不清楚这些增加是否反映了真实的疾病发生的增加,还是由于相关意识的提高或由于内窥镜逆行胆血管造影(endoscopic retrograde cholangiopancreatography,ERCP)和磁共振胆管造影(magnetic resonance cholangiopancreatography,MRCP),等更好的诊断技术,而能够更好的检测到该疾病。在美国,大约有29,000名患者患有这种疾病。
3. 临床表现
PSC(Primary sclerosing cholangitis,PSC)是一个很阴险的疾病:大约50%的患者没有症状,但在肝功能测试后发现异常,故有此诊断。 诊断确定时最常见的体征是肝大(hepatomegaly,44%的患者)和脾大(splenomegaly,39%)。当出现症状时,腹痛(abdominal pain,20%的患者),骚痒(pruritus,10%),黄疸(jaundice,6%)和疲劳(fatigue,在6%)占主导地位。诊断标准包括血清碱性磷酸酶(serum alkaline phosphatase,ALK)水平持续超过6个月的升高,通过MRCP或ERCP检测到胆管狭窄,并排除了继发性硬化性胆管炎的原因(表1)。除非怀疑存在小胆管PSC或与自身免疫性肝炎(autoimmune hepatitis)重叠的PSC,否则肝脏活检不是诊断所必需的。肝核磁共振弹性造影和瞬态弹性造影(magnetic resonance elastography and transient elastography)是评估组织的机械特性,如纤维化,等的非常有希望的非侵入性诊断工具,但其具体在评估PSC患者肝纤维化程度上的作用尚不清楚。
表1. 继发性硬化性胆管炎的病因
有若干种亚型的PSC(表2)存在。经典亚型,涉及整个胆道树,存在于大约90%的PSC患者中。大约5%的患者患有只影响肝内小胆管的疾病。此外,PSC与自身免疫性肝炎的重叠综合征(overlap syndrome)存在于35%的PSC儿童患者中,但此合并实体仅见约5%的成年人。
PSC的临床表现和进展可能因疾病的亚型而不同(表2)。例如,小胆管疾病(small bile-duct disease)患者通常比有经典疾病的患者有更好的预后。
表2. 确立的PSC亚型
此外,没有炎症性肠病(IBD)的PSC的患者可能与患有PSC和并发性IBD的患者具有不同的亚型。然而,确定这种组合是否不仅仅是巧合,是有挑战的,因为IBD可能在确诊PSC多年之后才出现,甚至可能在肝移植后才出现。
大约10%的PSC患者血清的IgG4水平增加,这些患者的治疗预后比正常血清IgG4水平的患者差。这些患者的病情不应与患有IgG4相关胆管炎(IgG4-associated cholangitis)的患者的病情混淆;IgG4-associated cholangitis是一种全身性疾病,其特征是血清IgG4水平高,受影响的器官(如胰腺和胆管)的IgG4阳性的淋巴细胞渗透(IgG4-positive lymphoplasmacytic infiltration),黄疸的突然发作,胆道狭窄(biliary strictures);该病对glucocorticoids,例如,每天40mg的prednisolone,常常有响应;同时没有IBD。
尚未发现可靠的生物标志物,可以预测任何形式的PSC的进展速度(pace of progression)。确诊后1或2年之后,血清ALK水平低于,与等于或高于相比较,正常范围上限的1.5倍的患者,其预后更好。然而,目前还不清楚血清ALK水平是否是临床试验的可靠替代终点(surrogate end poin),或者能够预测PSC患者的长期预后。
一般来说, PSC是缓慢渐进的,预后参差不齐。在最近的一项population-based study研究中,在荷兰44家医院就诊的PSC患者的中位存活率(median survival)高于在荷兰3个移植中心接受评估的患者中位存活率(21.3年 vs.13.2年,P<0.001)。这一发现可能反映了病情更重的患者会转诊到肝脏移植中心作进一步评估。
4. 临床流行病学
PSC在北欧国家和北美最常见,报告的发病率(incidence)和流行率(prevalence)分别是:从每10万人年(person-years)0.5至1.3例;和每10万人年(person-years)3.85至16.2例之间。英国最近的一项研究报告发病率为每10万人年0.68,流行率为每10万人年5.58;这些数字是英国迄今报告的发病率和流行率最高的数字。PSC在南欧和东南亚似乎不太常见,尽管在许多地区(例如,东半球的大部分),没有很好地研究其发病率和流行率。澳大利亚的PSC流行率似乎比新西兰高得多,尽管这两个地区的流行率都高于南欧和东南亚。儿科患者PSC流行病学研究十分缺乏; 然而,PSC的发病率和流行率似乎低于成人。如前所述,大约70%的PSC患者也有IBD,主要是溃疡性结肠炎(ulcerative colitis),而只有2%到8.1%的IBD患者有PSC,虽然可以高达14%。虽然PSC可能是一种罕见的疾病,但报告的发病率在随着时间的推移而增加。
PSC-IBD关系的确切性质尚不清楚。值得注意的是,可以同时诊断PSC和IBD,尽管在许多患者中,PSC和IBD的诊断时间存在分离(通常首先得到IBD的确诊)。此外,PSC可以在IBD的proctocolectomy之后呈现,而IBD 可以在PSC的LT(肝脏移植)之后存在。PSC-IBD 表型与较温和的结肠炎(colitis),rectal sparing和backwash ileitis也相关联;结肠炎的严重程度和分布与IBD诊断的时间(如诊断PSC之前与之后)也相关。儿科PSC-IBD通常比成人发病更严重。
PSC疾病进展的主要危险因素是炎症性肠病(inflammatory bowel disease,IBD)。60%至80%的PSC患者同时患有IBD,通常是溃疡性结肠炎(ulcerative colitis, UC);约4%的UC患者也患有PSC。最常见的PSC患者是男性,在极少数情况下,有该病的家族史。据报道,吸烟能够帮助避免PSC,即使在考虑到基础UC之后。
应当强调的是,PSC除了重叠综合征(overlap syndromes)和各种类似疾病(mimics)之外,还有表型变异(phenotypic variants,表1),无论是biochemical,cholangiographic还是其它类型的表型变异(表2)。识别和区分这些变种(variants)和类似疾病对于确保适当的疾病治疗至关重要,尤其是对于已有现成疗法的病况。
5. 发病机制(pathogenesis)
遗传因素和环境因素都参与了PSC的病因和发病机制(图1A)。目前的一个实用假说(working hypothesis)假设,在暴露于不明的环境因素后,几种遗传倾向性通路的激活会导致胆管细胞(cholangiocytes,胆管内细胞)的持续损伤。这种损伤导致胆道炎症和纤维化。图1B演示了PSC的病源病理学和自然病史的概念模型。
遗传易感性(genetic susceptibility)
长期以来一直怀疑遗传因素在PSC的发病和/或进展中起着重要作用,这是基于几方面的数据。首先,PSC患者的后代和兄弟姐妹中的发病风险显著增加(hazard ratio大约是11)。其次,全基因组关联研究(genome-wide association studies,GWAS)表明,人类白细胞抗原(human leukocyte antigen,HLA)基因家族,整体上,代表了与PSC相关的最强风险位点; 已描述的与Class I和II HLAs的关联包括:B8,DR3,DR2和A1,69 以及某些haplotypes。此外,MICA(major histocompatibility complex class I相关的MIC基因家族)的变异与PSC易感性有关; 例如,与其它HLA haplotypes无关,MICA 002 allele似乎与显著降低了的PSC发病风险相关,而MICA 008 allele,与发病风险增加相关。第三,已经确认了non-HLA相关的PSC易感性和modifier genes,包括(但不限于)stromelysin-1(即matrix metalloproteinase 3)和intracellular adhesion molecule 1。此外,最近的GWAS研究已经确定了PSC和下列基因之间的关联(1)fucosyltransferase 2基因,其影响胆汁微生物群落的组成;(2)IL2RA基因,其调节外周血中FOXP3[+]regulatory T细胞的数量;(3)其它各种风险位点;(4)IBD的几个新风险位点, 包括与PSC进展相关的遗传变异(genetic variants)。
图1A. PSC的发病机制,临床亚型和后果。PSC是在肠道(即肠道淋巴细胞汇集到肝脏和慢性粘膜炎症)和肝脏(即胆管细胞的活化和胆汁环境)的局部生物过程中,遗传性易感因素和暴露于环境因子的相互作用引起的。这种状况受肠道微生物群和其他动态元素的影响,包括表观基因组和代谢组。环境因素对germline和somatic biologic events的随机效应导致PSC的多种临床亚型。生物功能障碍的持久性和渐进性导致PSC的多方面,往往相互关联的后果;包括慢性胆汁淤积,炎症,肝脏和肠道的癌转化,以及代谢性骨病;患者可能需要肝移植。
目前,PSC与环境触发因子的关系只是关联性。令人感兴趣的是,吸烟似乎是保护性的,患有这种疾病的患者喝的咖啡比对照组少。患有PSC的患者报告说,在儿童时期,他们接触农场动物(farm animals)的频率高于对家畜(domestic animals)的接触。在一项研究 中,与女性对照组相比,女性患者较少使用避孕激素(contraceptive hormones)。在另一项研究中,患有PSC的妇女,与对照组相比,更频繁地患有尿道感染。最后,PSC患者,无论其性别或是否有IBD,都比对照组在食用鱼的可能性上要小,但更有可能食用well-done steak或hamburgers。这些发现可能意味着饮食摄入和食物准备方法可能有助于疾病的发展,也许通过肠道微生物群的变化。
图1B. PSC的病源病理学和自然病史的概念模型。胆管上皮细胞(即cholangiocytes)存在于对肝胆管损伤(hepatobiliary injury)有多种潜在致病介质的环境中。大约95%的胆汁酸,与其他肠道分子(intestinal molecules)一起,在terminal ileum,被重新吸收,并通过肝肠循环(enterohepatic recirculation)被运回肝脏。门脉血液流入肝窦道(sinusoids),之后肝细胞可能吸收和修改这些分子,并将其分泌到胆汁中;胆汁由肝细胞合成,并通过专门的细胞膜转运体蛋白输运到canaliculi。Canaliculi中的胆汁排入胆道树, 由cholangiocytes对胆汁在胆道树中渗透时进行修饰。Cholangiocytes识别(例如,通过细胞表面受体)和对各种分子产生反应,并可能释放chemokines/ cytokines,growth factors和morphogens,启动autocrine和paracrine信号级联。 至于hepatobiliary injury的起源,目前仍不确定是否是:(1)与微生物分子的接触,例如,通过肝肠循环,可能由受损的肠道屏障功能所促进;(2)改变了的微生物和其它肠道分子的种类,例如,由于微生物microbial dysbiosis/xenobiotics;和/或(3)异常或夸大的cholangiocyte(或其它肝细胞)对这些分子的反应:例如,增加诱导cholangiocyte衰老和与衰老相关的分泌表型)。此外,宿主的免疫遗传背景可能调控这些变量中任何一个的变化和/或影响,从而在确定hepatobiliary injury是否自愈,或是否持续,并导致慢性疾病(如PSC),等方面发挥作用。这些变量还可能确定PSC是否进展到其相关的主要临床终点,包括 CCA和肝硬化。正在对图中演示的细胞,分子和微生物相互作用和信号转导进一步研究,有望促进对PSC的病源病理学的理解。CCA, cholangiocarcinoma; HLA, human leukocyte antigen; NOD, nucleotide-binding oligomerization domain receptor; TLR, toll-like receptor.
微生物群假说
也许关于PSC的病源病理学(etiopathogenesis)最现代和最确凿的假说,虽然仍在完善之中,是PSC微生物群假说(PSC-microbiome hypothesis)。这一假说代表了肠漏假说(leaky gut hypothesis)的扩展,与环境暴露(environmental exposures)和cholangiocytes在PSC中起着核心作用的概念相一致,并且有来自PSC和IBD之间的关联性,以及特定抗生素治疗收益的支持。该假设认为:PSC可能因为下述原因发病:(1)微生物分子的肝肠循环增加,可能由于肠道屏障功能受损而得到促进;(2)微生物多样性的变化和/或代谢产物池(repertoire of metabolites),例如,由于肠道microbial dysbiosis;和/或(3)异常或夸大的胆管细胞(cholangiocyte)对微生物分子的反应,例如,诱导胆血管细胞衰老和衰老相关的分泌表型。体外,动物模型和人类PSC的各种观察都支持了这一假设。
PSC与IBD的强烈关联性支持“微生物群假说/ microbiota hypothesis”,体外和动物模型中的观察也都支持这种假说。这一假说认为:肠道产生的,和反映microbial dysbiosis的微生物分子,通过门脉循环,到达肝脏,并启动异常的胆管细胞反应,如诱导胆管细胞衰老(cholangiocyte senescence)。在人类中,fucosyl transferase 2(一种在肠道和胆管细胞中表达的分子)的遗传变异,参与H antigen oligosaccharide的合成,并作为一些肠道细菌的结合单元。这些变异体与胆汁微生物成分的差异有关;具体来说,就是细菌Proteobacteria的减少和 Firmicutes 的增加。
“Gut lymphocyte homing”假说
关于PSC的发病机制的另外一个理论是“gut lymphocyte homing”假说,该假说认为:肠道中激活了的T细胞汇集到肝脏,并引发免疫介导的损伤。这个假设认为肠道T细胞在肠道相关淋巴组织内受到刺激,表达细胞表面受体integrin a4b7和CCR9;然后,由于相关配体,如adhesion protein mucosal addressin-cell adhesion molecule 1(MAdCAM-1)和chemotactic protein CCL25(通常其表达仅限于肠道)在肝脏的异常表达,而被招募到肝组织中。在PSC患者中已有报道,这些配体在periportal endothelial cells上的表达,以及随后a4b7-阳性和CCR9阳性的T细胞汇集到肝脏主质。现在认为,除了外在机制使得细胞成为伤害的目标,胆管细胞本身可能积极参与PSC的成因和发病机制。例如,为了回应对病原体相关分子模式和其它刺激的识别,胆管细胞表达一些促炎细胞因子,如TNF-a,IL-6,IL-8和其他生物活性分子。胆血管细胞合成和分泌这些信号介质(signaling mediators)组成了胆管先天免疫和修复反应的一部分;并且介导T细胞,巨噬细胞(macrophages),嗜中性粒细胞(neutrophils),自然杀伤细胞(natural killer cells)和其它resident and recruited cells的招募和刺激。这种“活化胆管细胞”的调节失衡,特别是在遗传性的易感者中,可能更倾向于PSC的发育和进展。
在PSC患者中,最近的数据表明胆管细胞经历了细胞衰老的过程。细胞衰老的表型(phenotype)与细胞周期停止(cell-cycle arrest )和各种生物活性分子,包括细胞因子,的剧烈分泌有关。这个过程被称为衰老相关的分泌表型(senescence-associated secretory phenotype)。具有这种表型的细胞可以改变其微环境(即细胞外基质);加强细胞衰老表型,诱导促炎性细胞反应,并加快细胞的癌变。目前,研究者正在关注胆管细胞衰老与PSC的发病机制和进展之间的关系,以开发新的称为“senolytics”的治疗干预措施。
PSC动物模型
值得一提的是,已经开发出许多动物模型来研究PSC。鉴于PSC的病源病理学的不确定性,没有一种模型完全重现其biochemical,cholangiographic,histologic和premalignant features;这当然并不奇怪。研究最广泛的模型,mdr2(ABCB4)基因敲除小鼠模型,表现出了PSC的biochemical,histologic和cholangiographic特征;然而,该模型没有male predominance,雌性小鼠的疾病严重程度似乎更大(与PSC不对应);与IBD或cholangiocarcinoma(CCA)没有关联;损伤的主要机制(primary mechanism of injury)不代表典型的PSC。然而,由于啮齿类动物与人类在遗传,环境和行为方面的差异,是否存在一个完美的动物模型本身就是一个问题。笔者认为可以使用某个与人类相似的biochemical,histologic和cholangiographic特征的动物模型研究其对药物的响应;而不拘泥于等待一个完美的动物模型。因此,虽然目前对于最优模型没有共识并在某种程度上阻碍了新疗法的发现和开发,预期新的在研药物仍然会不断出现。
值得注意的其它小鼠模型包括experimental biliary obstruction模型(C57BL/6J小鼠),使用lithocholic acid和3,5-diethoxycarbonyl-1,4- dihydrocollidine而化学诱发的cholangitis模型,以及涉及biliary epithelial和endothelial cellular injury的模型。另外,为了促进PSC和其它cholangiopathies的研究,最近开发了一种persistent cholangiocyte injury的体外模型,其演示了在isolated primary PSC cholangiocytes以及PSC肝切片cholangiocytes中看到的各种特征。然而,尽管这是一个有用的基于细胞培养的系统,但仍需要更好的动物模型。
6. PSC的治疗
治疗PSC患者是复杂的和有挑战性。这要求治疗原发性肝病和相关并发症,以及后续治疗肝病最终阶段(end-stage liver disease)的潜在并发症。一般认为,晚期PSC患者,如对治疗无响应者,或胆管癌的患者,最好在专门的医疗中心接受治疗。这些中心提供综合性的多学科方法,由包括肝病学家,胃肠病学家,内窥镜医生,放射科医生和肝移植外科医生组成的团队。本文以下仅关注PSC的药物疗法。
尽管进行了数十年的多次临床研究,目前仍不存在对PSC有效的药物。由于对PSC的发病机制了解不足,故难以确定治疗靶点和设计靶向药物。此外,PSC并不常见,有异质性,而且缺乏可靠的生物标志物。因此,不易正确地将患者分层;并且,缺乏为了设计具有适当的统计效能的临床研究而明确界定的疾病终点。
虽然目前没有批准上市的PSC药物,但基于对胆汁淤积性肝病有关的病理机制方面的最新知识,已针对相关机制正在开发几种新的在研药物。表3A列出了2021年仍在进行的PSC临床研究;表3B列出了2018年仍在进行的研究。以下讨论若干突出的临床研究结果。
24-Norursodeoxycholic Acid (norUDCA)
24-nor-ursodeoxycholic acid,或norUDCA,是一种合成的胆汁酸(UDCA的C(23)同源物),已知会产生胆汁酸依赖性的,碳酸氢盐丰富的choleresis;在小鼠模型中具有抗胆汁淤积,抗炎和抗纤维化作用,对肝纤维化患者可能有疗效。161名PSC患者随机接受norUDCA(每天500,1000或1500 mg)或安慰剂,共12周。与安慰剂组相比较,对于500,1000和1500 mg治疗臂, ALP水平分别降低了12.3%,17.3%和26.0%。治疗组和安慰剂组之间的瘙痒发生率没有差异。目前,norUDCA治疗PSC的临床III期研究正在进行之中。
表3A. 2021年仍在进行的治疗PSC的若干临床II/III研究
阻断胆汁酸的胃肠循环
胆汁酸分泌到小肠中,之后通过胃肠循环(enterohepatic circulation)被肝脏重新吸收。在肠道的水平,胆汁酸的吸收是通过apical sodium-dependent bile-acid transporter(ASBT)完成的。通过抑制回肠中的apical sodium-dependent bile acid transporter,可以减少胆管细胞与具有毒性的胆汁酸的接触。在动物模型中,这种抑制可减少profibrogenic gene expression,上调节抗炎和抗纤维基因,减少胆汁酸池的大小和组成,改善肝脏的组织病理特征。
一个该transporter的抑制剂,LUM001或Maralixibat,已经完成一个Open Label Study to Evaluate Safety and Efficacy of LUM001 in Patients With Primary Sclerosing Cholangitis (CAMEO)。在这项概念验证研究中, 27名PSC成年患者接受了14周Maralixibat的治疗,结果如下:
– 观察到瘙痒,sBA和autotaxin水平的统计学显著的减少(相对于基线)。
– 上述改善在ItchRO daily score(基线值)≥4 out of 10的受试者中为最大。
– LDL-C 和 7aC4 的变化与ASBT抑制剂的作用一致。
– TEAEs一般为轻度或中度,且多为胃肠道相关的。
– 这些发现证明需要进一步研究ASBT抑制剂,用于治疗成人PSC。
改变微生物菌群
口服vancomycin是一种非系统(nonsystemic),选择性的抗菌药物; 其耐受性良好,能够在成人和儿科PSC患者中显著地改善ALP和其它生物标志物;儿科患者中与IBD相关的症状也得到了缓解。对PSC患者的一个vancomycin临床III期研究已经完成,数据正在分析之中。另外,已证明Metronidazole能够减少PSC患者的ALP和胆红素; 然而,长期使用的安全性是一个问题,目前仍然没有进行相关长期研究。
在10例PSC患者中对粪便微生物移植进行了研究; 3名患者的ALP至少减少了50%。对于旨在通过改变微生物群而治疗PSC的研究,有必要考察肠道微生物和代谢产物(如,胆汁酸)的变化,因为这些数据可能会揭示的更深刻的致病和治疗机制。
Obeticholic Acid (OCA)和其它FXR激动剂
目前正在对一些新药物进行临床评估。例如,奥贝胆酸(obeticholic acid,OCA)是chenodeoxycholic acid(CDCA)的半合成类似物,是具有抗纤维化作用的FXR高活性激动剂。FXR在胆汁酸平衡中起着关键作用;其激活,通过fibroblast growth factor 19(FGF19)信号转导通路和其它信号通路,抑制CYP7A1基因转录。CYP7A1基因编码cholesterol 7a hydroxylase(对于胆汁酸的生物合成至关重要)。FDA已批准OCA用于治疗原发性胆汁性胆管炎(PBC)。瘙痒是临床研究中可预期和最常见的副作用;在大约60%的服用OCA的患者中,以剂量依赖的方式,出现瘙痒副作用;并有4%到12%的患者因此副作用而停止服用OCA。
OCA对PSC已完成一个临床II期研究(AESOP,Assessment of Efficacy and Safety of OCA in PSC)。 在intent-to-treat人群包括76名患者随机服用安慰剂(n=25),OCA 1.5-3 mg(n=25)和OCA 5-10 mg(n=26)。在第24周,血清ALP显著降低与OCA 5-10 mg vs.安慰剂:least-square(LS)mean difference = -83.4([SE]=40.3)U/L,95%CI:-164.28,-2.57; p=0.043。血清ALP在第24周, OCA 1.5-3 mg,与安慰剂相比,没有显著减少(LS mean [SE] difference =-78.29 [[SE]=41.81] U/L,95% CI:-162.08,5.50;p=0.067)。胆红素总量在所有组别中仍与基线相当。最常见的治疗相关的不良事件是与剂量相关的瘙痒(安慰剂,46%;OCA 1.5-3mg,60%; OCA 5-10 mg,67%)。在LTSE(long-term safety extension)研究期间,保持着ALP的减少,并且没有出现新的安全信号。 因此,使用OCA 5-10mg治疗可减少PSC患者的血清ALP。与剂量相关的轻度至中度瘙痒是最常见的不良事件。因此,FXR激动剂对PSC是有潜在疗效的,但瘙痒副作用限制了可用的剂量水平。 当然,最终需要OCA临床III期的数据,以支持其有效性。
UDCA
熊去氧胆酸(ursodeoxycholic acid,UDCA)是治疗PSC所研究得最广泛的药物, 但它目前在该疾病中的使用是有争议的。对UDCA的初步研究表明肝脏生物化学指标有所改善。然而,2个最大的PSC临床研究结果是令人失望的:其一,使用中间剂量(intermediate dose)的UDCA,只显示治疗收益有统计显著性的趋势(a trend toward statistically significant benefit);其二,使用高剂量UDCA的研究则由于UDCA治疗组中过多的不良事件而提前终止。目前,一些专家认为,应考虑以中间剂量(18-21 mg/kg体重/天)进一步研究UDCA。
在一项随机,双盲,安慰剂对照试验中,服用UDCA的患者的血清肝酶水平降低,但存活率(rate of survival)并不高于接受安慰剂的患者。在一个随机,双盲,安慰剂对照的临床研究中,在接受高剂量UDCA(25mg/kg)的患者中,主要终点为死亡,肝移植,肝移植的minimal listing criteria(肝硬化,esophageal或gastric varices,和胆管癌)的风险,比接受安慰剂的患者高2.3倍(P < 0.01)。
因此,PSC的治疗指南是相互矛盾的:美国肝脏疾病研究协会和美国胃肠病学会不支持使用UDCA,而欧洲肝脏研究协会则支持使用适量剂量(13至15 mg/kg)。鉴于相互矛盾的指南,建议使用熊去氧胆酸(13至15 mg/kg)6个月,并监测患者的肝酶水平。如果在这一时间范围内没有降低碱性磷酸酶(ALK)水平,则建议停止治疗,但继续观察患者或将患者入组到临床研究中去。
BTT1023
另一项临床试验在评估BTT1023(Timolumab),一种针对血管粘附蛋白1(vascular adhesion protein 1,一种对T细胞肠道靶向很重要的粘附分子)的人类单克隆抗体(NCT02239211)。 该研究已完成,但似乎尚未见到结果的报道。
表3B. 2018年仍在进行的治疗PSC的临床研究
7. 相关疾病和并发症症状
来自转诊中心的数据表明,45%至55%的PSC患者在诊断PSC时有症状,多达22%的无症状患者在5年内出现PSC症状,主要是疲劳(fatigue)和瘙痒(pruritus)。在诊断时有症状的PSC患者,与PSC诊断时无症状的人相比,存活率(survival)和健康相关生活质量(HRQOL)明显下降。PSC患者HRQOL的显著减少表现在身体和社会功能,一般和心理健康,以及疼痛方面,相关文献中有充分描述。
炎症性肠病(Inflammatory Bowel Disease)
PSC和IBD之间的牢固联系已经为人们所知几十年了, 但这两种疾病相关的机制仍然难以捉摸。医学界已提出了一些理论,其中许多涉及易感个体中inflamed colon和肝脏之间的串扰(crosstalk)或与肠微生物群(enteric microbiome)相关,如前所述。 值得一提的是,即使没有伴随PSC,IBD患者也经常有血清肝生物化学的异常;29%至55%的IBD患者有伴随血清肝脏测试的异常(concomitant serum liver test abnormalities)。这在临床上很重要,因为与具有正常血清肝脏测试结果的IBD患者相比,这部分患者的死亡风险要高4.8倍。
门脉高血压(Portal Hypertension)
门脉高血压是PSC的常见并发症。例如,在PSC患者中,食道静脉曲张(esophageal varices)以每年以5%的速度出现, 包括在接受ileostomy患者中的parastomal varices(或其他stomas)。PSC患者的门脉高血压及其相关并发症的治疗与非PSC患者的相同。
肝骨病(Hepatic Osteodystrophy)
骨质流失(Bone loss)是PSC和其它cholestatic live疾病的常见并发症。严重骨质疏松症(severe osteoporosis)在PSC患者中的流行率(prevalence)是相匹配健康对照者的6.1倍。年龄至少54岁,体重指数不超过24,存在IBD及其持续时间都与PSC患者罹患骨质疏松症(osteoporosis)相关。此外,PSC患者(特别是中年患者)的非脊椎骨折率(rate of nonvertebral fracture)很高, 这反过来又对HRQOL(Health-Related Quality Of Life)的身心方面(physical and mental aspects)有负面影响。建议对PSC患者实施筛查,在诊断PSC时,以及之后每1-5年(EASL建议)或每2-3年(AASLD建议)。也推荐钙和维生素D补充剂(osteopenia)和bisphosphonates(osteoporosis)。
癌症风险
与一般人群相比,患有PSC的患者罹患任何种类的癌症风险增加了2倍,罹患肝癌的风险增加40倍。此外,PSC使罹患CCA(cholangiocarcinoma)的风险增加了400倍;PSC患者所有原因造成死亡的近三分之一来自CCA。与一般人群相比,PSC患者罹患CRC(colorectal cancer)的风险几乎高出一个数量级,PSC-IBD患者的风险甚至更高(近30倍)。
表4总结了如何治疗PSC患者晚期肝病并发症的治疗及相关及并存的疾病。在PSC和IBD患者中,应按相关指南治疗IBD。即使IBD患者接受了肝移植,他们也应该每年进行结肠镜检查,并进行监测性活检,因为罹患结肠癌的风险增加了。没有IBD的患者应每5年接受一次结肠镜检查,因为他们有患结肠病变的风险。还建议每年对胆囊进行超声评估,用于评估息肉或其他mass lesions。由于患癌症的风险,有任何大小的gallbladder masses的患者都应该进行胆囊切除术。
据报道,在neoadjuvant化疗和放射治疗之后, 接受肝移植的PSC和perihilar cholangiocarcinoma患者中,5年无复发存活率为65%。由于PSC的渐进性,大约40%的患者最终将需要肝移植。事实上,从1988年到2015年,在美国进行的肝移植手术中,大约6%的肝移植是由于原发性硬化性胆管炎(primary sclerosing cholangitis,
www.unos.org
)。鉴于该病的罕见性(大约每10,000人1例),这是一个值得关注的统计数字,它强调了PSC的经济负担(美国每年因为PSC的所有肝移植费用约为1.25亿美元),也强调了对这种疾病的有效药物疗法的迫切需要。肝移植后,PSC患者的1年生存率约为85%,5年生存率约为72%(www.unos.org)。然而,肝移植后,大约25%的患者可能复发PSC。在没有慢性肝排斥或血管疾病(如缺血)的情况下,是根据该病的胆管学证据诊断PSC是否复发。一项研究表明,IBD患者肝移植前的结肠切除术可能会降低移植后复发的频率。
表4. 末期肝病的表现与PSC并存状况下的治疗手段
8. 未满足的医疗需求和未来的方向
PSC是全球发病率和死亡率的一个重要原因。目前,没有有效的药物能够治疗PSC,并防止主要的不良后果(例如,进展到肝硬化/癌症,或需要肝脏移植)。PSC的稀有/罕见性,对病源病理(etiopathogenesis)认识的有限性,经过验证的生物标志物的缺乏,以及其长时间段的自然病史,是开发有效医药手段的障碍。也许需要在大量well-phenotyped的患者队列中进行unbiased “组学”研究(例如基因组学,表观基因组学和蛋白质组学),以及在动物和器官模型,等模型系统中进行假设驱动(hypothesis-driven)的实验研究,以更好地描述疾病的发病机制并确立新的药物治疗方法。目前,唯一能够延长PSC患者生存的治疗,肝脏移植,是留给经过高度选择的患者;即使如此, PSC复发也仍然是个问题。在药物开发的管线中有若干在研药物;其中一些已经显示出令人鼓舞的结果,目前正在临床II期(或更后期)研究中进行评估。总的说来,在理解和应对这种疾病方面正在继续取得进展,而且潜在有效药物的曙光似乎很快会出现在地平线上。
9. 特别声明
本文如有疏漏和误读相关指南和数据的地方,请读者评论和指正。所有引用的原始信息和资料均来自已经发表学术期刊, 官方网络报道, 等公开渠道, 不涉及任何保密信息。参考文献的选择考虑到多样化但也不可能完备。欢迎读者提供有价值的文献及其评估。
10. 扩展阅读
1. 泛谈NASH生物药(一) FGF21:生物学的新洞见和治疗NASH的潜力2020-10-10 游方和尚 生物制药小编
2. 胆汁酸,奥贝胆酸,FXR与NASH/NAFLD: 奥贝胆酸能否获批上市?2020-09-13 游方和尚生物制药小编
3. 临床IIa研究显示Efruxifermin改善脂质和肝纤维化的优异疗效:NASH生物药的时代来临了?2020-07-10 游方和尚 生物制药小编
4. VK2809及其针对NAFLD的优良临床II期数据 2019-08-26 游方和尚 生物制药小编
5. 拥有巨大潜力的NASH生药物,NGM282,及其优良的临床II期数据 2019-07-30游方和尚 生物制药小编
参考文献
1. Tabibian, J., et al. (2018). "Primary Sclerosing Cholangitis, Part 1: Epidemiology, Etiopathogenesis, Clinical Features, and Treatment." Gastroenterology & hepatology 14(5): 293-304.
2. Lazaridis, K. and N. LaRusso (2016). "Primary Sclerosing Cholangitis." The New England journal of medicine 375(12): 1161-1170.
3. Eaton JE, et al. Pathogenesis of primary sclerosing cholangitis and advances in diagnosis and management. Gastroenterology 2013; 145: 521-36.
4. Hirschfield GM, et al. Primary sclerosing cholangitis. Lancet 2013; 382: 1587-99.
5. Lazaridis KN, LaRusso NF. The cholangiopathies. Mayo Clin Proc 2015; 90: 791-800.
6. Jussila A, et al. Malignancies in patients with inflammatory bowel disease: a nationwide register study in Finland. Scand J Gastroenterol 2013; 48: 1405-13.
7. Molodecky NA, et al. Incidence of primary sclerosing cholangitis: a systematic review and metaanalysis. Hepatology 2011; 53: 1590-9.
8. Boonstra K, et al. Epidemiology of primary sclerosing cholangitis and primary biliary cirrhosis: a systematic review. J Hepatol 2012; 56: 1181-8.
9. Bambha K, et al. Incidence, clinical spectrum, and outcomes of primary sclerosing cholangitis in a United States community. Gastroenterology 2003; 125: 1364-9.
10. Kaplan GG, et al. The burden of large and small duct primary sclerosing cholangitis in adults and children: a population-based analysis. Am J Gastroenterol 2007; 102: 1042-9.
11. Tischendorf JJ, et al. Characterization, outcome, and prognosis in 273 patients with primary sclerosing cholangitis: a single center study. Am J Gastroenterol 2007; 102: 107-14.
12. Chapman R, et al. Diagnosis and management of primary sclerosing cholangitis. Hepatology 2010; 51: 660-78.
13. Corpechot C, et al. Baseline values and changes in liver stiffness measured by transient elastography are associated with severity of fibrosis and outcomes of patients with primary sclerosing cholangitis. Gastroenterology 2014; 146: 970-9.
14. Eaton JE, et al. Performance of magnetic resonance elastography in primary sclerosing cholangitis. J Gastroenterol Hepatol 2016; 31: 1184-90.
15. Feldstein AE, et al. Primary sclerosing cholangitis in children: a longterm follow-up study. Hepatology 2003; 38: 210-7.
16. Kaya M, et al. Overlap of autoimmune hepatitis and primary sclerosing cholangitis: an evaluation of a modified scoring system. J Hepatol 2000; 33: 537-42.
17. Fickert P, et al; International PSC Study Group (IPSCSG). Characterization of animal models for primary sclerosing cholangitis (PSC). J Hepatol. 2014;60(6):1290-1303.
18. Tabibian JH, et al. Cholangiocyte senescence by way of N-ras activation is a characteristic of primary sclerosing cholangitis. Hepatology. 2014;59(6):2263-2275.
19. Boonstra K, et al. Population-based epidemiology, malignancy risk, and outcome of primary sclerosing cholangitis. Hepatology 2013; 58: 2045-55.
20. Naess S, et al. Small duct primary sclerosing cholangitis without inflammatory bowel disease is genetically different from large duct disease. Liver Int 2014; 34: 1488-95.
21. Lindor KD, et al. High-dose ursodeoxycholic acid for the treatment of primary sclerosing cholangitis. Hepatology 2009; 50: 808-14.
22. Lindor KD, et al. ACG clinical guideline: primary sclerosing cholangitis. Am J Gastroenterol 2015; 110: 646-59.
23. Kowdley, KV, et al. A randomized, placebo-controlled, phase II study of obeticholic acid for primary sclerosing cholangitis. J Hepatol 2020;73(1): 94-101.
24. Arndtz, K., et al. (2017). "Investigating the safety and activity of the use of BTT1023 (Timolumab), in the treatment of patients with primary sclerosing cholangitis (BUTEO): A single-arm, two-stage, open-label, multi-centre, phase II clinical trial protocol." BMJ open 7(6): e015081.
游方和尚专栏
游方和尚,医药行业从业者。少小离家,异地求学。稍长即负笈欧美, 走遍美国的东南西北。仿佛追求开悟得道的云水僧人,秉持尼采“生命是获取知识的工具” 之信念,以发现与传播知识谋生,不亦乐乎? ! 与生物制药小编千里有“缘”, 愿与团队里的高人雅士相携参“禅”悟“道”: 参透新医药研发奥秘之“禅”,悟得中华民族复兴之“道”。书山有路,学海无涯,借此与各位编友共勉。
版权声明:本文转自生物制药小编,如不希望被转载的媒体或个人可与我们联系,我们将立即删除
【关于药融圈】药融圈围绕我国生物医药产业链,针对生物医药大数据、技术和资本投资、药融园(产业园)等开展系列系统性工作,促进我国生物医药产业健康发展,完善产业链,共同面对全球合作和竞争。
点分享
点点赞点在看

2017-12-09
Summary
Biotie Therapies Corp Biotie is a pharmaceutical company that discovers and develops new medicines for the treatment of various diseases. The company offers products for use in the treatment of neurodegenerative and psychiatric disorders such as parkinson's disease, alzheimer's disease, primary sclerosing cholangitis and other cognitive disorders; and inflammatory and fibrotic diseases. Its products under clinical development include Selincro, an opioid receptor ligand; Tozadenant, an innovative A2a antagonist; SYN120, a selective 5HT6 receptor antagonist; and BTT1023, a monoclonal antibody, among others. The company has presence in Finland and the US. Biotie is headquartered in Turku, Finland.
Biotie Therapies Corp Pharmaceuticals Healthcare Deals and Alliances Profile provides you comprehensive data and trend analysis of the company's Mergers and Acquisitions MAs, partnerships and financings. The report provides detailed information on Mergers and Acquisitions, Equity/Debt Offerings, Private Equity, Venture Financing and Partnership transactions recorded by the company over a five year period. The report offers detailed comparative data on the number of deals and their value categorized into deal types, subsector and regions.
GlobalData derived the data presented in this report from proprietary inhouse Pharma eTrack deals database, and primary and secondary research.
Scope
Financial Deals Analysis of the company's financial deals including Mergers and Acquisitions, Equity/Debt Offerings, Private Equity, Venture Financing and Partnerships.
Deals by Year Chart and table displaying information encompassing the number of deals and value reported by the company by year, for a five year period.
Deals by Type Chart and table depicting information including the number of deals and value reported by the company by type such as Mergers and Acquisitions, Equity/Debt Offering etc.
Deals by Region Chart and table presenting information on the number of deals and value reported by the company by region, which includes North America, Europe, Asia Pacific, the Middle East and Africa and South and Central America.
Deals by Subsector Chart and table showing information on the number of deals and value reported by the company, by subsector.
Major Deals Information on the company's major financial deals. Each such deal has a brief summary, deal type, deal rationale; and deal financials and target Company's major public companies key financial metrics and ratios.
Business Description A brief description of the company's operations.
Key Employees A list of the key executives of the company.
Important Locations and Subsidiaries A list and contact details of key centers of operation and subsidiaries of the company.
Key Competitors A list of the key competitors of the company.
Key Recent Developments A brief on recent news about the company.
Reasons to Buy
Get detailed information on the company's financial deals that enable you to understand the company's expansion/divestiture and fund requirements
The profile enables you to analyze the company's financial deals by region, by year, by business segments and by type, for a five year period.
Understand the company's business segments' expansion / divestiture strategy
The profile presents deals from the company's core business segments' perspective to help you understand its corporate strategy.
Access elaborate information on the company's recent financial deals that enable you to understand the key deals which have shaped the company
Detailed information on major recent deals includes a summary of each deal, deal type, deal rationale, deal financials and Target Company's key financial metrics and ratios.
Equip yourself with detailed information about the company's operations to identify potential customers and suppliers.
The profile analyzes the company's business structure, locations and subsidiaries, key executives and key competitors.
Stay uptodate on the major developments affecting the company
Recent developments concerning the company presented in the profile help you track important events.
Gain key insights into the company for academic or business research
Key elements such as break up of deals into categories and information on detailed major deals are incorporated into the profile to assist your academic or business research needs.
Note*: Some sections may be missing if data is unavailable for the company.
抗体并购
100 项与 替莫鲁单抗 相关的药物交易
登录后查看更多信息
研发状态
10 条进展最快的记录, 后查看更多信息
登录
| 适应症 | 最高研发状态 | 国家/地区 | 公司 | 日期 |
|---|---|---|---|---|
| 原发性硬化性胆管炎 | 临床2期 | 英国 | 2015-09-08 | |
| 斑块状银屑病 | 临床1期 | 德国 | 2009-03-01 | |
| 类风湿关节炎 | 临床1期 | 保加利亚 | 2009-02-01 | |
| 炎症 | 临床前 | 日本 | - |
登录后查看更多信息
临床结果
临床结果
适应症
分期
评价
查看全部结果
| 研究 | 分期 | 人群特征 | 评价人数 | 分组 | 结果 | 评价 | 发布日期 |
|---|
No Data | |||||||
登录后查看更多信息
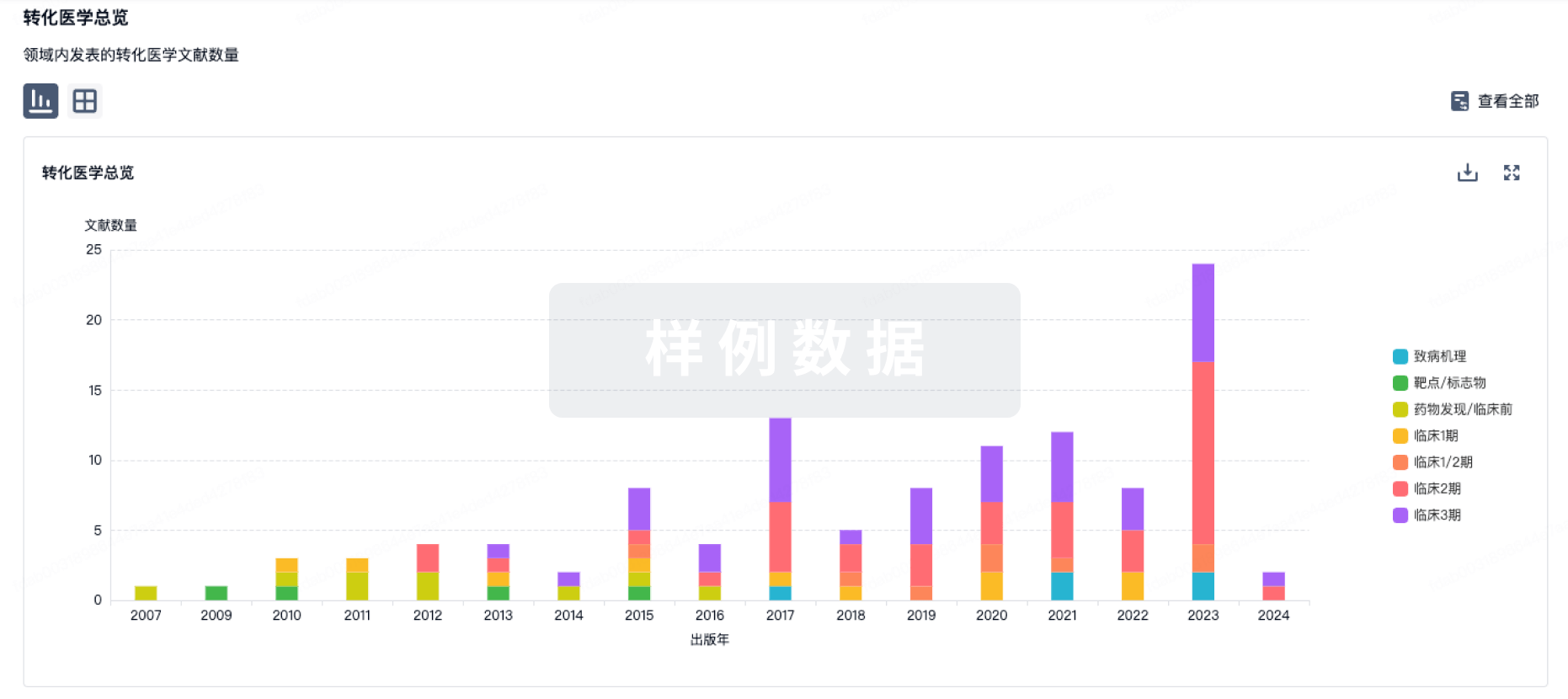
转化医学
使用我们的转化医学数据加速您的研究。
登录
或
药物交易
使用我们的药物交易数据加速您的研究。
登录
或
核心专利
使用我们的核心专利数据促进您的研究。
登录
或
临床分析
紧跟全球注册中心的最新临床试验。
登录
或
批准
利用最新的监管批准信息加速您的研究。
登录
或
生物类似药
生物类似药在不同国家/地区的竞争态势。请注意临床1/2期并入临床2期,临床2/3期并入临床3期
登录
或
特殊审评
只需点击几下即可了解关键药物信息。
登录
或
生物医药百科问答
全新生物医药AI Agent 覆盖科研全链路,让突破性发现快人一步
立即开始免费试用!
智慧芽新药情报库是智慧芽专为生命科学人士构建的基于AI的创新药情报平台,助您全方位提升您的研发与决策效率。
立即开始数据试用!
智慧芽新药库数据也通过智慧芽数据服务平台,以API或者数据包形式对外开放,助您更加充分利用智慧芽新药情报信息。
生物序列数据库
生物药研发创新
免费使用
化学结构数据库
小分子化药研发创新
免费使用

