1
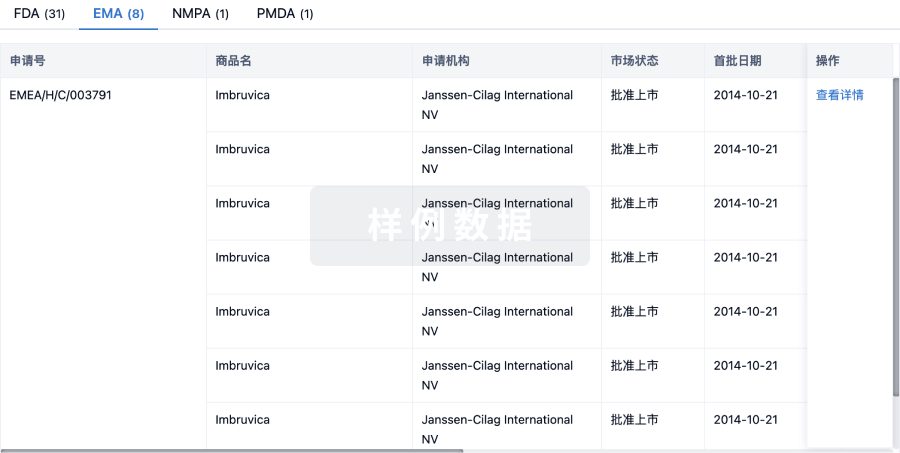
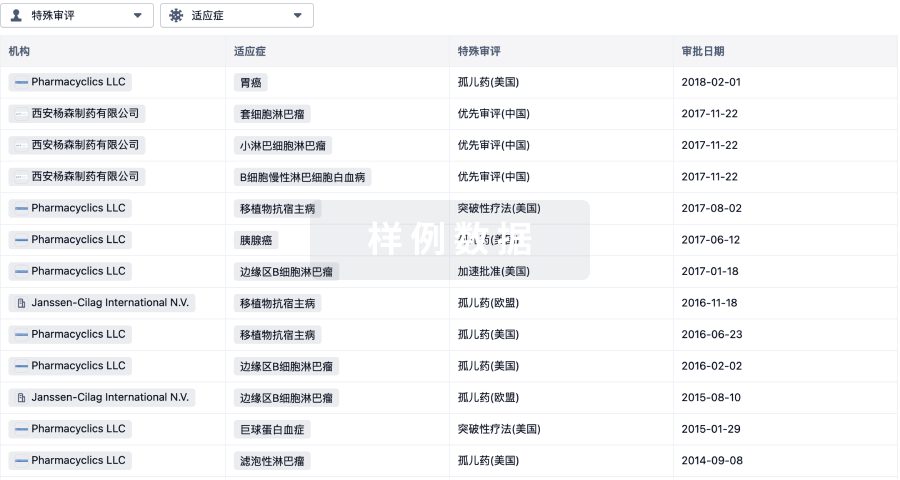
项与 23价肺炎球菌疫苗(重庆智飞) 相关的临床试验 / Active, not recruiting临床3期 A Single Center, Randomized, Double-blind, and Intergroup Control Clinical Study to Evaluation on Lot-to-lot Consistency and Immune Persistence of Three Commercial Batches of 23 Valent Pneumococcal Polysaccharide Vaccine
The research objective is to evaluate lot-to-lot consistency and immune persistence of three commercial batches of 23 valent pneumococcal polysaccharide vaccine.
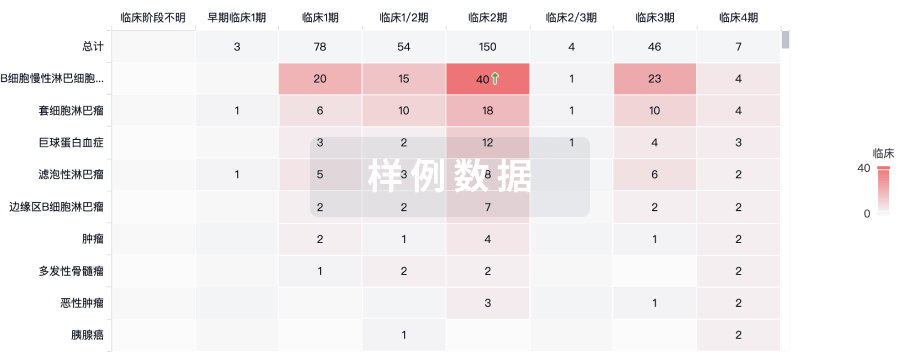
100 项与 23价肺炎球菌疫苗(重庆智飞) 相关的临床结果
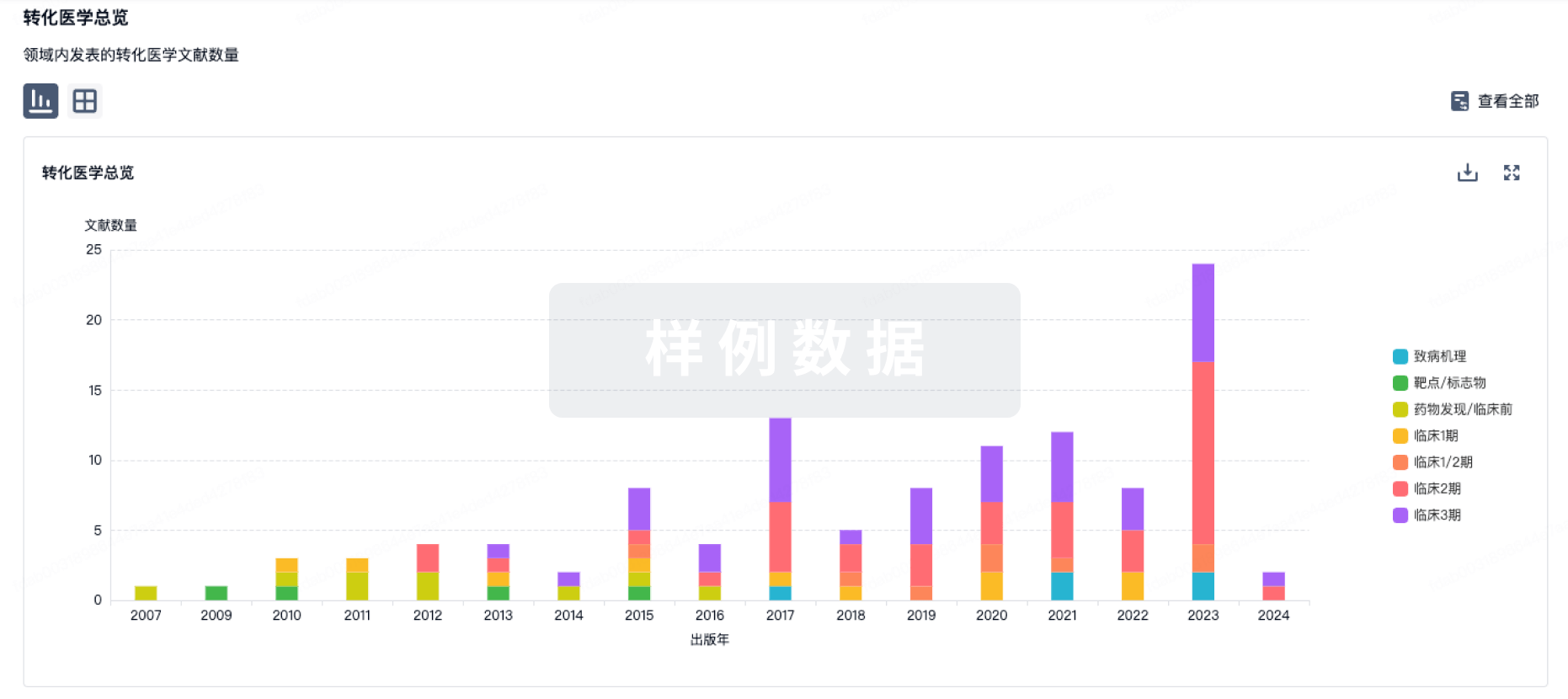
100 项与 23价肺炎球菌疫苗(重庆智飞) 相关的转化医学
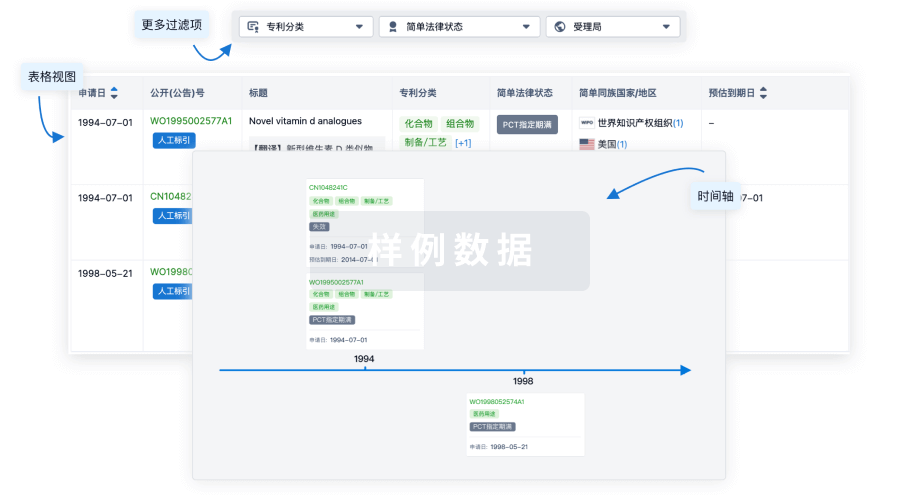
100 项与 23价肺炎球菌疫苗(重庆智飞) 相关的专利(医药)
1
项与 23价肺炎球菌疫苗(重庆智飞) 相关的新闻(医药)想当初康泰生物1600亿市值的时候,多少人迷失了理智,如今千亿市值说没就没,却仍有无数人愿意相信新冠疫苗终将会让康泰生物重回巅峰。但可惜,现实终究还是无情地给了这部分人一个“大嘴巴”图片来源:康泰生物公告截图7月25日,康泰生物发布2022年上半年业绩预告,期间归属于上市公司股东的净利润1亿元-1.3亿元,同比下降61.37%-70.29%,而公告中对其业绩下降主要归咎于“新冠疫苗需求量下降导致的销量快速下滑”。而且,这还不是最关键的,公告内容中透露出的细节才是更值得关注的点。首先计提了新冠疫苗相关的库存、半成品、原料造成业绩下降,其次在财务数据中,将新冠疫苗后续投入的研发成本一次性费用化,在这一季度全部体现。简单来讲就是,康泰生物对于新冠疫苗已经是一副“摆烂”的姿态,俨然已被其抛弃。最终还是回到了原点消息爆出之初,纷纷有人表示,此为是康泰生物2017年来业绩最差的一次,但回看康泰生物近几年的发展历程,在新冠疫情正式爆发的2020年之前,康泰生物的发展好像本来就是平平无奇。而如今,就算抛开新冠疫苗来讲,康泰生物如今的发展已经是超乎预料的了,更别提新冠疫苗始终给他带来了不小的利润。而如今,对康泰生物业绩大变脸最气愤的不是康泰生物的高管,也不是康泰生物疫苗产业链的上任何环节,而是来源于资本市场那些“怒其不争”的投资者,毕竟康泰生物让其挣不了钱、甚至亏钱了嘛。根据康泰生物有关消息显示,康泰生物作为一家老牌疫苗生产企业,自1988年成立,2008年资本重组,再到2017年上市,中途一直在成长,而新冠疫情的爆发,也使得这家企业迎来了可能是这辈子最大的机会。虽然如今新冠疫苗再次成为了其业绩变脸的核心原因,但不可否认的是新冠疫情助推康泰生物市值达到前所未有的地步。不过,如果仔细分析康泰生物从疫情爆出之初到如今,还是可以给康泰生物“回到原点”找到种种必然。2020年8月,康泰生物称将引进阿斯利康的腺病毒载体疫苗在国内的开发和商业化。次月又称其自研的新冠灭活疫苗已获得临床试验批件,甚至重组VXV病毒载体疫苗也处于临床前阶段。可以说彼时的康泰生物手握腺病毒、灭活、重组三项新冠疫苗,像极了小时候争抢糖果的我们,但那时候谁也不能判断哪种疫苗更有前途,哪种路线能率先突围,俨然间康泰似乎成为了投资新冠疫苗最好的选择。可贪多必有失,科兴、康希诺、智飞相继获批,头部市场正在一步步被几家企业蚕食,可康泰生物却还没意识到其先机已失的局面,甚至还像大多数企业一般自以为海外尚未满足,还有机会。而当2021年5月21日,康泰生物新冠疫苗获批在国内紧急使用,市场给康泰带来的业绩反馈却未能如康泰所愿,不得不让人感慨“一手好牌打得稀烂”。虽然有了新冠疫苗为康泰生物带来的巨额曝光量,康泰也在不断强调其他品种的表现良好:“四联苗销售收入较上年同期增长约60.13%,乙肝疫苗销售收入较上年同期增长约20.76%,新上市品种13价肺炎球菌多糖结合疫苗逐步放量。”但费心费钱做出的新冠疫苗未能取得成功,一定程度上已经说明了康泰在研发与运营上存在不小的问题,投资者自然而然避之不及。一朝回到解放前,形容如今的康泰再合适不过了。康泰生物摆烂引发的新冠“价值危机”通过康泰生物此次“摆烂”事件,再加之之前新冠疫苗在面对新冠变异株的种种局限,最后再有市面上对新冠小分子药的各种追捧。众多投资者与行业人士做的最多的分析就是:“新冠疫苗是不是真的不行了,如今疫情常态化局面下,已经毫无疑问将是小分子药物的天下了。”其实,这样的怀疑并非空穴来风,据相关资料表示,目前的新冠病毒突变多是疫苗或抗体带来的进化和生存压力导致的S蛋白突变,这部分局限于病毒表面,对疫苗与抗体类药物打击巨大。但对于目前小分子药物涉及的病毒内部蛋白热门靶标,却毫无相关。简单来说就是,针对新冠变异株,疫苗、抗体类药物有效率都会大打折扣,但对小分子药物影响却少之又少,真实生物的阿兹夫定就是最好的例子。而通过康泰生物此次事件,基本可以判断出现如今的新冠疫苗,已经成为了连厂家都不再看好的存在,那么,或许从康泰生物开始,之后无论相关疫苗生产企业如何掩饰,或许行业“崩盘”已经开始,一场雪崩式的市值暴跌即将开始。康泰生物未来之路在何方回到康泰生物本身,其实新冠疫苗对于其而言,从一开始本就注定只是“过路之客”,既然未能享受到早期疫情传播带来的红利,那么或许如今“壮士断臂”也不是什么过激的行为,就只当做最初就没有涉及。回归常规疾病的人用疫苗,一方面将乙肝疫苗、Hib疫苗、麻风二联苗、PPSV23(23价肺炎多糖疫苗)、13价肺炎结合疫苗、百白破三联疫苗等多个已上市产品扩大经营下去,另一方面调整研发策略,早日回归主营产业的迭代升级与新品上市或许才是明智之选。只要一个重磅的“新品”成功上市,就可以让如今骂骂咧咧的人,瞬间重新靠拢过来,这才是大快人心的事情吧。 声明:本文观点仅代表作者本人,不代表药智网立场,欢迎在留言区交流补充;如需转载,请务必注明文章作者和来源。如涉及作品内容、版权和其它问题,请在本平台留言,我们将在第一时间删除。责任编辑 | 青霉素排版设计 | 惜 姌媒体合作 | 17316793441(微信号:18323856316)投稿爆料 | 18502370446(同微信)转载授权 | 18523380183(同微信)发现“分享”和“赞”了吗,戳我看看吧
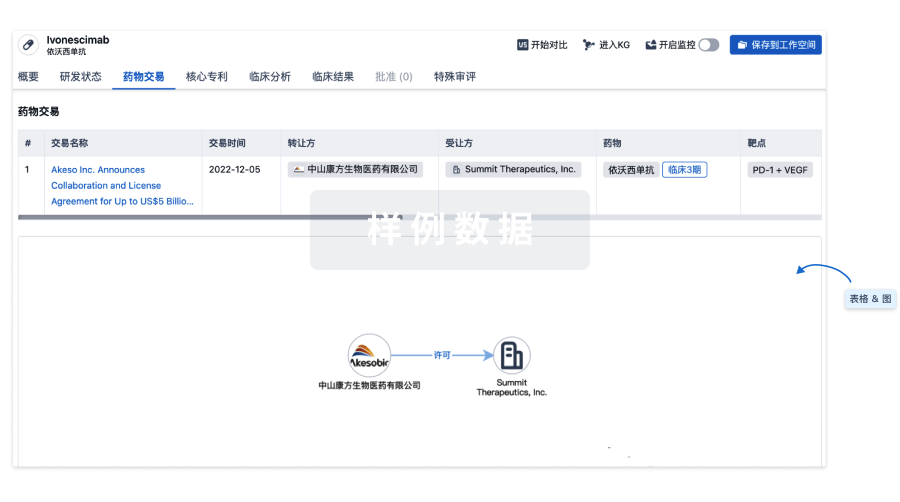
100 项与 23价肺炎球菌疫苗(重庆智飞) 相关的药物交易