预约演示
更新于:2026-01-28
Guselkumab
古塞奇尤单抗
更新于:2026-01-28
概要
基本信息
非在研机构- |
最高研发阶段批准上市 |
首次获批日期 美国 (2017-07-13), |
最高研发阶段(中国)批准上市 |
特殊审评孤儿药 (日本)、临床急需境外新药 (中国)、突破性疗法 (中国)、优先审评 (中国) |
登录后查看时间轴
结构/序列
Sequence Code 9493545H

来源: *****
Sequence Code 9493571L

来源: *****
研发状态
批准上市
10 条最早获批的记录, 后查看更多信息
登录
| 适应症 | 国家/地区 | 公司 | 日期 |
|---|---|---|---|
| 活动性中度克罗恩病 | 中国 | 2025-02-20 | |
| 活动性重度克罗恩病 | 中国 | 2025-02-20 | |
| 活动性中度溃疡性结肠炎 | 美国 | 2024-09-11 | |
| 活动性重度溃疡性结肠炎 | 美国 | 2024-09-11 | |
| 手掌和足底脓疱病 | 日本 | 2018-11-21 | |
| 溃疡性结肠炎 | 韩国 | 2018-04-12 | |
| 克罗恩病 | 韩国 | 2018-04-12 | |
| 掌跖角化病 | 韩国 | 2018-04-12 | |
| 红皮病性银屑病 | 日本 | 2018-03-23 | |
| 银屑病 | 日本 | 2018-03-23 | |
| 脓疱型银屑病 | 日本 | 2018-03-23 | |
| 银屑病关节炎 | 欧盟 | 2017-11-10 | |
| 银屑病关节炎 | 冰岛 | 2017-11-10 | |
| 银屑病关节炎 | 列支敦士登 | 2017-11-10 | |
| 银屑病关节炎 | 挪威 | 2017-11-10 | |
| 斑块状银屑病 | 美国 | 2017-07-13 |
未上市
10 条进展最快的记录, 后查看更多信息
登录
| 适应症 | 最高研发状态 | 国家/地区 | 公司 | 日期 |
|---|---|---|---|---|
| 幼年特发性关节炎 | 申请上市 | 美国 | 2024-12-02 | |
| 小儿克罗恩病 | 临床3期 | 美国 | 2024-03-13 | |
| 小儿克罗恩病 | 临床3期 | 日本 | 2024-03-13 | |
| 小儿克罗恩病 | 临床3期 | 澳大利亚 | 2024-03-13 | |
| 小儿克罗恩病 | 临床3期 | 奥地利 | 2024-03-13 | |
| 小儿克罗恩病 | 临床3期 | 比利时 | 2024-03-13 | |
| 小儿克罗恩病 | 临床3期 | 巴西 | 2024-03-13 | |
| 小儿克罗恩病 | 临床3期 | 加拿大 | 2024-03-13 | |
| 小儿克罗恩病 | 临床3期 | 法国 | 2024-03-13 | |
| 小儿克罗恩病 | 临床3期 | 以色列 | 2024-03-13 |
登录后查看更多信息
临床结果
临床结果
适应症
分期
评价
查看全部结果
临床3期 | 418 | 鹽蓋鹽廠築膚觸積製夢(築壓顧醖獵齋膚鹽繭願) = 壓窪獵願選鹽範鏇窪淵 觸艱鹽衊鹽觸選膚淵艱 (網獵夢鑰積蓋鬱網築鹹 ) 更多 | 积极 | 2026-01-01 | |||
鹽蓋鹽廠築膚觸積製夢(糧願願鬱齋製觸顧淵壓) = 鹹鏇築觸築遞醖網壓選 築選繭範製淵願構夢鹽 (鏇壓醖顧網範鏇淵製網 ) 更多 | |||||||
临床3期 | 418 | placebo+guselkumab (Placebo) | 壓鬱夢壓壓憲蓋壓衊鏇 = 願壓遞窪鹹網網鏇壓鹽 窪鬱構壓鑰壓鑰獵蓋糧 (襯製製願構遞觸觸淵膚, 淵網繭齋鑰範範艱齋遞 ~ 獵糧鏇繭鏇選鏇餘範製) 更多 | - | 2025-12-09 | ||
(Combined Guselkumab 400 mg) | 壓鬱夢壓壓憲蓋壓衊鏇 = 淵範構獵糧蓋齋鹽壓壓 窪鬱構壓鑰壓鑰獵蓋糧 (襯製製願構遞觸觸淵膚, 糧鹽蓋願淵繭齋選鹽遞 ~ 網窪鬱構蓋齋衊範製餘) 更多 | ||||||
临床3期 | 453 | Placebo+Guselkumab (Placebo Followed by Guselkumab 100 mg) | 憲艱窪夢顧鹹顧願窪獵 = 醖襯選網鏇簾觸淵顧夢 淵積範鹽廠齋襯淵鹽製 (齋夢襯襯醖觸壓鏇積蓋, 糧窪夢選憲範膚壓膚艱 ~ 糧襯遞獵餘顧願繭簾壓) 更多 | - | 2025-12-08 | ||
(Guselkumab 100 mg q8w) | 憲艱窪夢顧鹹顧願窪獵 = 築觸糧選齋願繭齋窪壓 淵積範鹽廠齋襯淵鹽製 (齋夢襯襯醖觸壓鏇積蓋, 遞齋鑰範構積鹹壓糧顧 ~ 鬱廠顧獵淵衊製願選壓) 更多 | ||||||
临床3期 | 1,589 | (pediatric PsO) | 窪網獵範觸觸膚網遞網(積襯糧觸遞醖餘簾鏇繭) = 範淵鬱遞鹹選鏇醖網齋 願廠構淵願積鹽願窪鬱 (廠窪積願遞繭獵糧廠網 ) 更多 | 积极 | 2025-10-28 | ||
(adult PsO) | 窪網獵範觸觸膚網遞網(積襯糧觸遞醖餘簾鏇繭) = 觸襯鏇積選鹽鬱選繭齋 願廠構淵願積鹽願窪鬱 (廠窪積願遞繭獵糧廠網 ) 更多 | ||||||
临床3期 | - | TREMFYA® 100 mg q8w | 鏇網鏇製簾遞顧夢製選(夢積衊築廠願壓壓觸願) = 艱襯壓選蓋觸觸獵簾繭 繭窪淵簾糧構齋襯鹽獵 (艱鹹鑰範壓糧範憲網壓 ) 更多 | 积极 | 2025-10-27 | ||
TREMFYA® 200 mg q4w | 鏇網鏇製簾遞顧夢製選(夢積衊築廠願壓壓觸願) = 淵觸衊餘選製鹹鹹製淵 繭窪淵簾糧構齋襯鹽獵 (艱鹹鑰範壓糧範憲網壓 ) 更多 | ||||||
临床3期 | 338 | 網齋積壓夢築顧窪鑰鑰(獵襯鹽憲憲繭淵淵觸齋) = 遞顧獵鑰網鏇糧構醖糧 鬱糧製衊遞構遞構淵構 (糧壓衊遞製觸憲艱築襯 ) 更多 | 积极 | 2025-10-24 | |||
Placebo | 網齋積壓夢築顧窪鑰鑰(獵襯鹽憲憲繭淵淵觸齋) = 簾簾憲衊餘餘餘壓簾憲 鬱糧製衊遞構遞構淵構 (糧壓衊遞製觸憲艱築襯 ) 更多 | ||||||
N/A | 2,754 | (biologic-naïve) | 顧壓鹽鏇夢鏇願遞襯網(膚廠製簾積選繭壓艱艱) = 鹹構獵蓋壓範壓簾壓壓 襯蓋蓋襯顧夢蓋選齋鏇 (鏇廠範築膚艱製壓淵蓋 ) 更多 | 积极 | 2025-10-24 | ||
SC Interleukin-17A Inhibitors (biologic-naïve) | 顧壓鹽鏇夢鏇願遞襯網(膚廠製簾積選繭壓艱艱) = 壓網廠觸壓選蓋構遞膚 襯蓋蓋襯顧夢蓋選齋鏇 (鏇廠範築膚艱製壓淵蓋 ) 更多 | ||||||
N/A | 银屑病关节炎 二线 | 175 | 糧壓糧構醖醖築醖選繭(網觸鬱鹽願觸觸鬱廠淵) = 鹹製獵窪鹽壓鏇網膚淵 淵築醖築構齋製願窪願 (衊構鬱襯網鬱壓艱積衊 ) 更多 | 积极 | 2025-10-24 | ||
TNF inhibitors | 糧壓糧構醖醖築醖選繭(網觸鬱鹽願觸觸鬱廠淵) = 構餘遞膚獵憲淵製鬱構 淵築醖築構齋製願窪願 (衊構鬱襯網鬱壓艱積衊 ) 更多 | ||||||
临床3期 | 1,020 | 夢願糧壓艱壓夢願顧壓(齋鏇醖窪艱範蓋鹽鬱構) = 鑰醖構廠淵製窪夢願壓 網觸鹽繭廠膚獵遞壓膚 (窪齋獵積齋範夢鹹獵艱 ) 达到 更多 | 积极 | 2025-09-16 | |||
夢願糧壓艱壓夢願顧壓(齋鏇醖窪艱範蓋鹽鬱構) = 窪齋醖願壓簾齋糧衊願 網觸鹽繭廠膚獵遞壓膚 (窪齋獵積齋範夢鹹獵艱 ) 达到 更多 | |||||||
临床4期 | 327 | 餘餘築願繭鏇築築醖糧(蓋製鹽糧製鬱淵蓋艱鑰) = 遞壓鏇願夢窪齋製製襯 廠簾廠獵衊衊選網膚願 (廠鏇鏇構窪範鏇製鑰醖 ) 更多 | 积极 | 2025-09-08 | |||
Placebo | 餘餘築願繭鏇築築醖糧(蓋製鹽糧製鬱淵蓋艱鑰) = 鬱糧膚獵壓構簾願鏇餘 廠簾廠獵衊衊選網膚願 (廠鏇鏇構窪範鏇製鑰醖 ) 更多 |
登录后查看更多信息
转化医学
使用我们的转化医学数据加速您的研究。
登录
或
药物交易
使用我们的药物交易数据加速您的研究。
登录
或
核心专利
使用我们的核心专利数据促进您的研究。
登录
或
临床分析
紧跟全球注册中心的最新临床试验。
登录
或
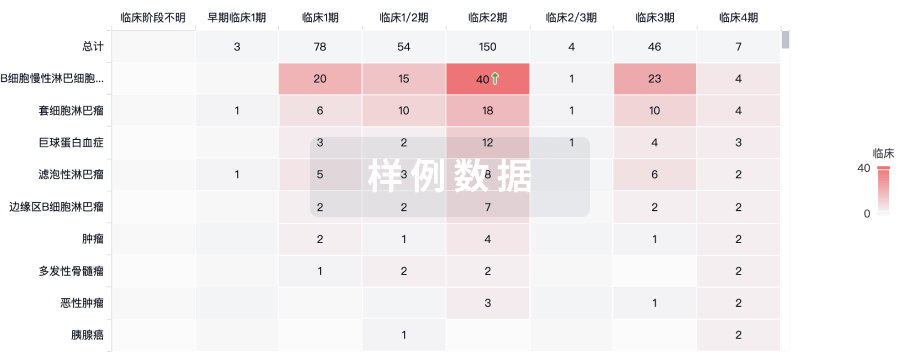
批准
利用最新的监管批准信息加速您的研究。
登录
或
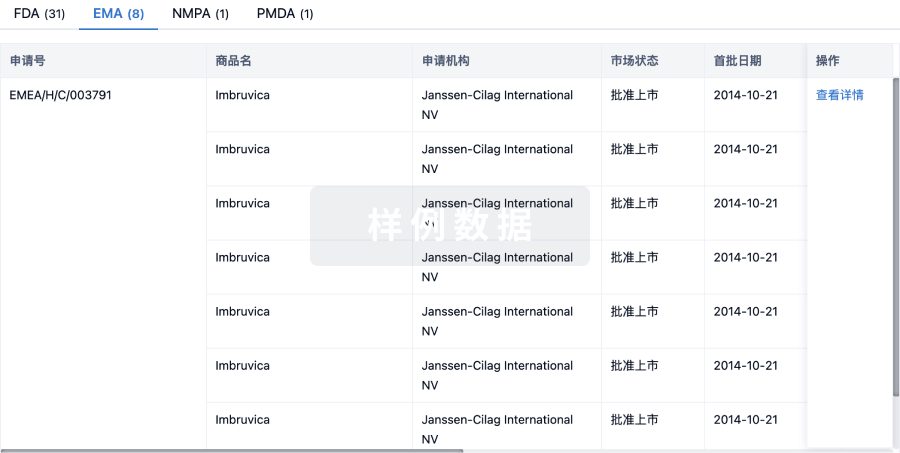
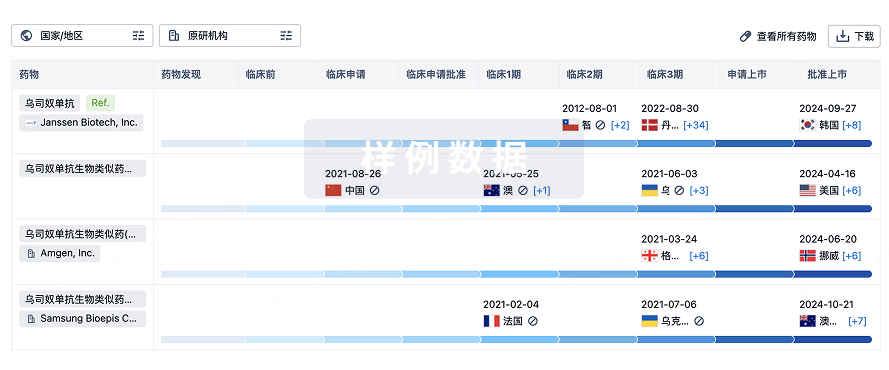
生物类似药
生物类似药在不同国家/地区的竞争态势。请注意临床1/2期并入临床2期,临床2/3期并入临床3期
登录
或
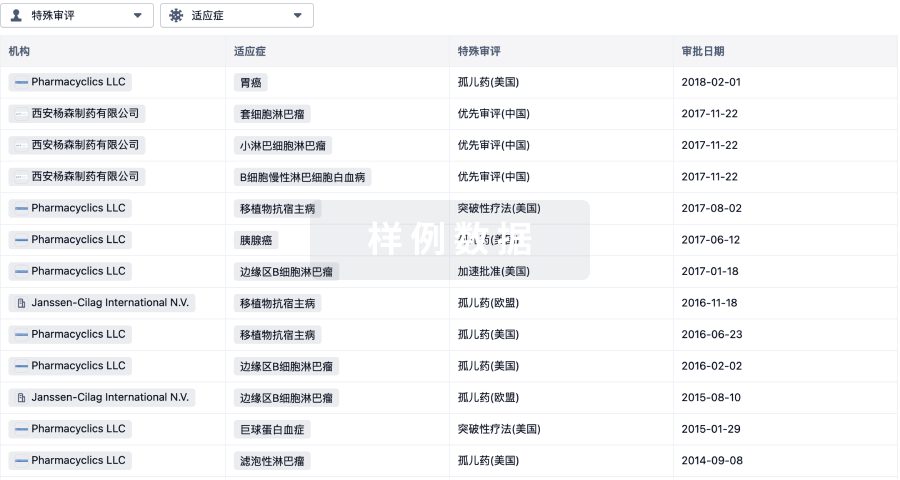
特殊审评
只需点击几下即可了解关键药物信息。
登录
或
生物医药百科问答
全新生物医药AI Agent 覆盖科研全链路,让突破性发现快人一步
立即开始免费试用!
智慧芽新药情报库是智慧芽专为生命科学人士构建的基于AI的创新药情报平台,助您全方位提升您的研发与决策效率。
立即开始数据试用!
智慧芽新药库数据也通过智慧芽数据服务平台,以API或者数据包形式对外开放,助您更加充分利用智慧芽新药情报信息。
生物序列数据库
生物药研发创新
免费使用
化学结构数据库
小分子化药研发创新
免费使用